Анатомо-физиологические особенности женского организма предопределены необходимостью бесперебойного обеспечения функции размножения и контроля его качества по достижении детородного возраста. Выполнение собственно первой задачи возложено природой на женские половые органы и тазовые структуры, принимающие участие в образовании родового канала.
Женские половые органы подразделяют на наружные, доступные визуальному осмотру, и внутренние, которые находятся в полости малого таза и которые можно обнаружить при специальном гинекологическом исследовании или УЗИ.
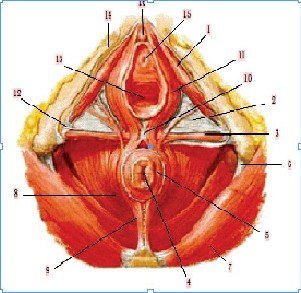
К наружным половым органам (анатомически — половой области, pudendum femininum) относят лобок, большие и малые половые губы, клитор, преддверие влагалища, большие и малые железы преддверия, девственную плеву и промежность. Они выполняют защитную и сексуальную функции, а также принимают участие в родовом акте.
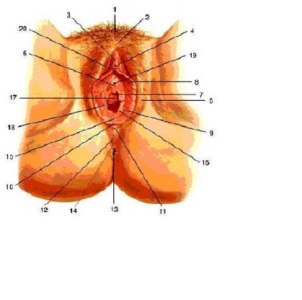
Женские наружные половые органы: 1 — mons pubis; 2 — comissura labiorum anterior; 3 — preputium clitoridis; 4 — glans clitoridis (головка клитора); 5 — labium majus pudendi; 6 — ductus paraurethralis (устье); 7 — carina urethralis vaginae (уретральный киль влагалища); 8 — labium minus pudendi; 9 — ductus glandulae vestibularis majoris (устье); 10 — frenulum labiorum pudendi; 11 — comissura labiorum posterior; 12 — raphe (mediana); 13 — anus; 14 — perineum; 15 — fossa vestibule vaginae; 16 — hymen; 17 — ostium vaginae; 18 — vestibulum vaginae; 19 — ostium urethrae externum; 20 — frenulum clitoridis.
Лобок (mons pubis) — область, находящаяся в самом нижнем отделе передней брюшной стенки. Лобок отграничен: сверху — линией оволосения (у женщин расположена горизонтально), по бокам — паховыми складками. Наличие сильно развитой жировой подкожной клетчатки играет защитную роль по отношению к симфизу, а выраженное оволосение, распространяющееся на латеральную поверхность больших половых губ и промежность, — по отношению к влагалищу.
Большие половые губы (labia majora pudendi) образованы двумя кожными складками, которые ограничивают с боков половую щель (rima pudendi) и содержат богатую жиром соединительную ткань с венозными сплетениями внутри. Соединяясь в области лобка, они образуют переднюю спайку (comissura labiorum anterior), в области промежности сходятся в заднюю спайку (comissura labiorum posterior). Кожа больших половых губ содержит потовые и сальные железы, хорошо развитая подкожная клетчатка способствует смыканию половой щели. Кожа медиальной поверхности больших половых губ, ближе к срединной линии, тонкая и по цвету и влажности напоминает слизистую оболочку.
Малые половые губы (labia minora pudendi) находятся кнутри от больших половых губ и представляют собой складки кожи, состоящие из соединительной ткани, гладкомышечных и нервных волокон, развитой венозной сети. Оволосение и потовые железы в этой области отсутствуют. Благодаря богатой иннервации и большому количеству сальных желёз (glandulae vestibulares minores), вырабатывающих увлажняющий секрет, малые половые губы участвуют в обеспечении сексуальной функции. Спереди они образуют крайнюю плоть (preputium clitoridis) и уздечку клитора (frenulum clitoridis), кзади постепенно уменьшаются и утончаются, соединяются между собой и образуют поперечную складку — уздечку половых губ (frenulum labiorum pudendi).
Клитор (clitoris) покрыт нежной кожей, содержащей большое количество сальных желёз, и по строению подобен мужскому половому члену. Его основная функция — реализация сексуального возбуждения. При этом находящиеся под кожей пещеристые тела заполняются кровью, способствуя эрекции клитора. Аналогичную роль выполняют расположенные в его боковых отделах луковицы преддверия влагалища (bulbi vestibuli), которые, проходя под основанием половых губ, соединяются друг с другом с обеих сторон и подковообразно охватывают влагалище, образуя при половом акте манжетку.
Преддверие влагалища (vestibulum vaginae) ограничено сверху клитором, сзади и снизу задней спайкой больших половых губ (comissura labiorum posterior), с боков — малыми половыми губами. В полость преддверия открываются: наружное отверстие мочеиспускательного канала (ostium urethrae externum), которое отстоит приблизительно на 2 см кзади от клитора, и выводные протоки парауретральных желёз (glandulae vestibulares minores) и больших желёз преддверия (glandulae vestibulares majores). Дно преддверия образует девственная плева или её остатки, окружающие вход во влагалище (ostium vaginae).
Большие железы преддверия (glandulae vestibulares majores) находятся в толще задней трети больших половых губ по одной с каждой стороны. Они представляют собой сложные трубчатые железы размером 1´0,8 см, выделяющие жидкий секрет, увлажняющий преддверие влагалища, особенно при половом возбуждении. Выводные протоки желёз открываются в месте слияния малых половых губ с большими, в борозде у девственной плевы.
Девственная плева (hymen) — соединительнотканная пластинка, которая образует границу между наружными и внутренними половыми органами. Как правило, она имеет одно или несколько отверстий, через которые наружу выделяется секрет внутренних половых органов и менструальная кровь. При первом половом контакте девственная плева обычно разрывается, после заживления её края имеют вид бахромок, так называемые гименальные сосочки (carunculae hymenales). После родов эти сосочки в значительной мере сглаживаются и напоминают края листьев мирты (carunculae mirtiformes). Область между задним краем девственной плевы и задней спайкой носит название ямки преддверия влагалища (fossa vestibuli vaginae).
Половая область получает артериальную кровь из a. pudendae externae et internae. Отток венозной крови совершается в одноимённые вены, а также в v. rectalis inferior. Особенность венозной системы — наличие анастомозирующих между собой сплетений в области клитора (plexus clitoridis), вокруг мочевого пузыря и влагалища (plexus vesicalis, vesicovaginalis) и у краёв луковиц преддверия (plexus bulbocavernosus). Травма этих сплетений, особенно при беременности и в родах, может быть причиной обильного кровотечения или образования гематомы. Лимфатические сосуды впадают в поверхностные и глубокие паховые лимфатические узлы. Иннервация наружных половых органов происходит посредством nn. ilioinguinalis, nn. genitofemoralis, nn. pudendus и из plexus hypogastricus inferior (симпатическая), nn. splanchnici pelvici (парасимпатическая).
К внутренним половым органам (organa genitalia feminina interna) относят влагалище, матку и придатки матки —яичники и маточные трубы. Их основное предназначение — наступление и сохранение беременности, а также обеспечение родового акта.
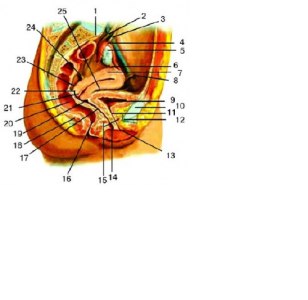
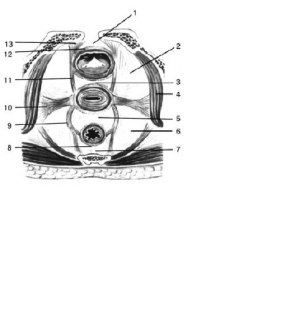
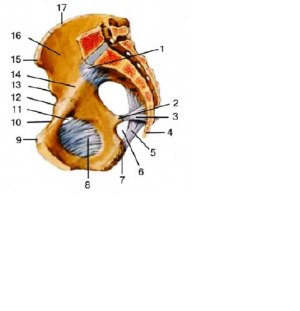
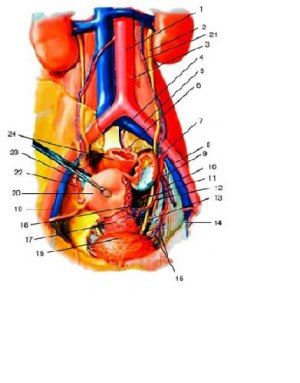
Внутренние половые органы женщины. Сагиттальный разрез: 1 — promontirium; 2 — ureter; 3 — lig. suspensorium ovarii; 4 — tuba uterina; 5 — ovarium; 6 — lig. ovarii proprium; 7 — corpus uteri; 8 — lig. teres uteri; 9 — vesica urinaria; 10 — symphysis pubica; 11 — urethra; 12 — lig. arcuatum pubis; 13 — ostium urethrae externum; 14 — ostium vaginae; 15 — diaphragma urogenitalis; 16 — anus; 17 — vagina; 18 — m. levator ani; 19 — fornix vaginae anterior; 20 — rectum; 21 — cervix uteri; 22 — fornix vaginae posterior; 23 — excavatio rectouterina; 24 — lig. uterosacralia; 25 — excavatio vesicouterina.
Влагалище (vagina; сolpos) представляет собой мышечнофиброзную трубку длиной около 10 см, расположенную по проводной оси таза и несколько кзади по направлению от преддверия влагалища к матке. Верхний отдел влагалища, который существенно шире нижнего, соединяется с шейкой матки, образуя четыре свода (fornices vaginae): передний, два боковых и самый глубокий задний. Передняя стенка влагалища верхней частью прилежит к дну мочевого пузыря, нижней частью соприкасается с мочеиспускательным каналом. Задняя стенка влагалища в верхней четверти покрыта брюшиной и граничит с прямокишечноматочным пространством (excavatio rectouterina), далее она прилежит к прямой кишке, постепенно отходя от неё в области промежности. Влагалище со всех сторон окутано рыхлой клетчаткой, переходящей сверху в параметральную, внизу — на стенки таза.
Стенка влагалища имеет толщину 3–4 мм и состоит из трёх слоёв — слизистой оболочки, мышечного слоя и наружного соединительнотканного, который связывает влагалище с мочевым пузырём и прямой кишкой. Средний, гладкомышечный слой влагалища (tunica muscularis) тонкий и состоит из неисчерченных мышечных волокон, перекрещивающихся в различных направлениях, преимущественно в циркулярном и продольном, в связи с чем влагалище обладает большой эластичностью и растяжимостью, биологически необходимыми в процессе родов. Слизистая оболочка влагалища (tunica mucоsa) покрыта многослойным плоским эпителием и лишена желёз. Местами в ней встречаются отдельные лимфатические узелки (folliculi lymphatici vaginales), в верхней трети обнаруживают остатки эмбриональной ткани — гартнеровы ходы, в которых могут образовываться кисты. Изза большого количества слоёв клеток слизистая оболочка имеет бледно-розовый цвет и у взрослой женщины образует многочисленные поперечные складки (rugae vaginalis), выраженность которых уменьшается после родов.
В цитограммах здоровых беременных элементы влагалищного эпителия характеризуются наличием значительного количества элементов стромы в виде мелких клеток с овальным ядром и небольшой зоной протоплазмы, расположенных в группах или изолированно, нередко с базофильной протоплазмой. Контурность клеток влагалищного эпителия нередко обладает расплывчатостью. Количество лейкоцитов единичное в поле зрения. Степень чистоты влагалищной флоры I–II.
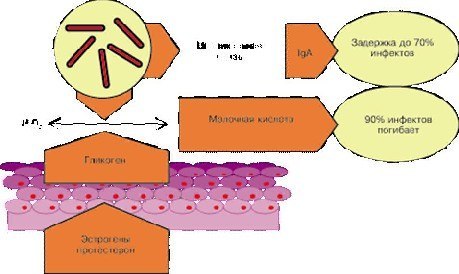
Нормальный биоценоз влагалища
В состав экосистемы влагалища в норме входят лактобациллы, бифидобактерии, коринебактерии, различные стрептококки, эшерихии, пептококки, пептострептококки и другие грамположительные и грамотрицательные аэробные и анаэробные микроорганизмы. Среди облигатноанаэробных бактерий превалируют Bacteroides и Prevotella.
Один из механизмов формирования и обеспечения стабильности микробиоценоза — цитоадгезия микроорганизмов. Цитоадгезия, с одной стороны, зависит от адгезивности микроорганизмов, а с другой — её детерминируют рецепторные свойства клеток макроорганизма. Установлено, что рецепторная активность влагалищного эпителия в течение менструального цикла — величина непостоянная по отношению к определённым микроорганизмам. На эпителиальных клетках влагалища в период овуляции наблюдают повышение количества рецепторов, а в позднюю лютеиновую фазу — значительное снижение.
Основной представитель вагинальной микрофлоры — палочка Дедерлейна. Палочка Дедерлейна — понятие собирательное, оно представлено четырьмя видами микроорганизмов: L. acidophilus, L. casei, L. fermentum, L. cellobiosus. L. acidophilus относят к роду Lactobacillus семейства Lactobacillaceae. Лактобактерии способны продуцировать перекись водорода, создавать во влагалище кислую среду (ввиду высокой концентрации молочной кислоты), продуцировать лизоцим, конкурировать с другими микроорганизмами за прилипание (адгезию) к эпителиальным клеткам влагалища, а также стимулировать иммунную систему макроорганизма. Кроме кислой среды, размножению патогенных микроорганизмов препятствует дефицит глюкозы, которую используют лактобациллы для жизнедеятельности. Таким образом, лактобациллы — фактор неспецифической защиты организма от болезнетворных бактерий.
У здоровых беременных по сравнению с небеременными отмечают десятикратное увеличение лактобактерий и снижение уровня колонизации бактериями шейки матки по мере увеличения срока беременности. Эти изменения приводят к тому, что ребёнок рождается в среде, содержащей микроорганизмы с низкой вирулентностью, и получает лактофлору, которая и для него становится основным фактором, обусловливающим устойчивость к патогенной микрофлоре внешней среды.
Мощным препятствием инфицированию внутренних половых органов служит система локальной гуморальной иммунной защиты, основа которой — секреторный IgA, продуцируемый клетками слизистой оболочки шейки матки и влагалища. Повышенная активность в секретах слизистых оболочек комплемента и лизоцима, которые, как и секреторный IgA, способствуют бактериолизу, препятствует цитоадгезии микроорганизмов к слизистой. Уровень секреторной иммунологической резистентности половых органов, в частности IgA, регулируется интенсивностью антигенного раздражения слизистых оболочек ацидофильной лактофлорой.
Сосуды и нервы влагалища тесно связаны с сосудами и нервами матки. Артериальную кровь оно получает из a. uterinae, частично из a. vesicalis inferior и a. pudenda interna. Вены влагалища образуют по боковым его сторонам богатые венозные сплетения, анастомозирующие с венами наружных половых органов и венозными сплетениями соседних органов таза, что требует тщательного гемостаза при акушерской травме влагалища ввиду риска образования гематомы, способной быстро распространиться по околовлагалищной клетчатке в забрюшинное пространство. Отток крови из сплетений происходит в v. iliaca interna.
Лимфа оттекает из влагалища по трём направлениям: из верхней части — к nodi lymphatici iliaci interni, из нижней части — к nodi lymphatici inguinales, из задней стенки — к nodi lymphatici sacrales. Нервы влагалища происходят из plexus hypogastricus inferior (симпатические), nn. splanchnici pelvici (парасимпатические) и, к нижней части влагалища, — из n. pudendus.
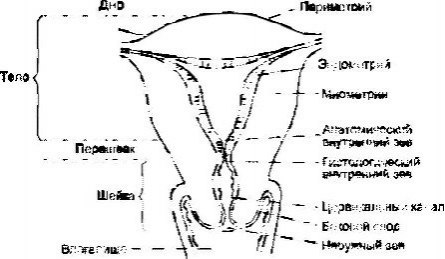
Матка (uterus; metra; hystera) — гладкомышечный полый орган, который обеспечивает в женском организме менструальную и детородную функции. По форме напоминает грушу, сдавленную в переднезаднем направлении. Вес девственной матки, достигшей полного развития, составляет около 50 г, длина 7–8 см, наибольшая ширина (у дна) — 5 см, стенки имеют толщину 1–2 см. Матка располагается в полости таза между мочевым пузырём и прямой кишкой. Анатомически матку подразделяют на дно, тело и шейку.
Дном (fundus uteri) называется верхняя часть, выступающая выше линии входа в матку маточных труб. Тело (corpus uteri) имеет треугольные очертания, которые постепенно суживаются по направлению к более круглой и узкой шейке (cervix uteri), представляющей собой продолжение тела и составляющей около трети всей длины органа. Своим наружным концом шейка матки вдаётся в верхний отдел влагалища (portio vaginalis cervicis). Верхний её отрезок, примыкающий непосредственно к телу, называется надвлагалищной частью (portio supravaginalis cervicis), передняя и задняя части отделены друг от друга краями (margo uteri dexter et sinister). У нерожавшей женщины форма влагалищной части шейки приближается к форме усечённого конуса, у рожавшей — имеет цилиндрическую форму.
Часть шейки матки, видимая во влагалище, покрыта многослойным плоским неороговевающим эпителием. Переход между железистым эпителием, выстилающим цервикальный канал, и плоским эпителием называют зоной трансформации. Обычно она расположена в цервикальном канале, чуть выше наружного зева. Зона трансформации клинически чрезвычайно важна, так как именно здесь часто возникают диспластические процессы, способные трансформироваться в рак.
Полость матки на фронтальном разрезе имеет вид треугольника, чьё основание обращено ко дну. В углы треугольника открываются трубы (ostium uterinum tubae uterinae), а верхушка продолжается в цервикальный канал (canalis cervicis uteri), который проходит через всю шейку и имеет веретенообразную форму, что наилучшим образом способствует удерживанию в его просвете слизистой пробки — секрета желёз цервикального канала. Эта слизь обладает чрезвычайно высокими бактерицидными свойствами и препятствует проникновению возбудителей инфекции в полость матки. Цервикальный канал открывается в полость матки внутренним зевом (orificium internum uteri), во влагалище — наружным зевом (orificium externum uteri), который ограничен двумя губами (labium anterius et posterius).
У нерожавших женщин он имеет точечную форму, у рожавших — форму поперечной щели. Место перехода тела матки в шейку вне беременности сужено до 1 см и носит название перешейка матки (isthmus uteri), из которого в III триместре беременности формируется нижний маточный сегмент — самая тонкая часть стенки матки в родах. Здесь чаще всего происходит разрыв матки, в этой же области проводят разрез матки при операции КС.
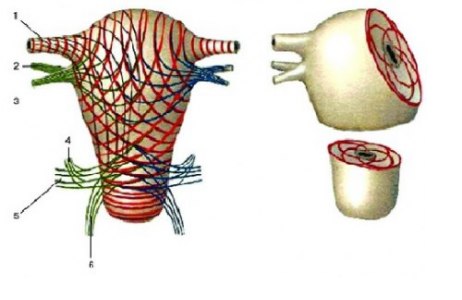
Стенка матки состоит из трёх слоёв: наружного — серозного (perimetrium; tunica serosa), среднего — мышечного (myometrium; tunica muscularis), который составляет главную часть стенки, и внутреннего — слизистой оболочки (endometrium; tunica mucosa). В практическом отношении следует различать perimetrium и pаrаmetrium — околоматочную жировую клетчатку, лежащую на передней поверхности и по бокам шейки матки, между листками широкой связки матки, в которой проходят кровеносные сосуды. Уникальность матки как органа, способного выносить беременность, обеспечивается особым строением мышечного слоя. Он состоит из гладкомышечных волокон, переплетающихся между собой в различных направлениях и имеющих особые щелевые контакты (нексусы), что позволяет ему растягиваться по мере роста плода, сохраняя необходимый тонус, и функционировать в качестве большой координированной мышечной массы (функциональный синцитий).
Расположение мышечных слоёв матки (схема): 1 — маточная труба; 2 — собственная связка яичника; 3 — круглая связка матки; 4 — крестцово-маточная связка; 5 — кардинальная связка матки; 6 — стенка влагалища.
Степень сократительной способности мышцы матки во многом зависит от концентрации и соотношения половых гормонов, определяющих рецепторную чувствительность мышечных волокон к утеротоническим воздействиям.
Определённую роль играет также сократительная способность внутреннего зева и перешейка матки. Слизистая оболочка тела матки покрыта мерцательным эпителием, не имеет складок и состоит из двух различных по своему предназначению слоёв. Поверхностный (функциональный) слой по окончании нефертильного менструального цикла отторгается, что сопровождается менструальным кровотечением. При наступлении беременности он подвергается децидуальным превращениям и «принимает» оплодотворённую яйцеклетку. Второй, более глубокий (базальный) слой служит источником регенерации и формирования эндометрия после его отторжения. Эндометрий снабжён простыми трубчатыми железами (glandulae uterinae), которые проникают до мышечного слоя; в более толстой слизистой оболочке шейки, кроме трубчатых желёз, находятся слизистые железы (glandulae cervicales).
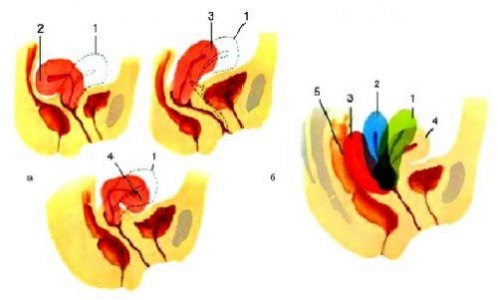
Матка обладает значительной подвижностью и расположена таким образом, что её продольная ось приблизительно параллельна оси таза. Нормальное положение матки при пустом мочевом пузыре — наклон кпереди (anteversio uteri) с образованием тупого угла между телом и шейкой (anteflexio uteri). При растяжении мочевого пузыря матка может быть отклонена назад (retroversio uteri). Резкий постоянный изгиб матки кзади — патологическое явление.
Варианты положения матки в полости малого таза: а, 1 — нормальное положение anteflexsio versio; а, 2 — hyperretroflexio versio; а, 3 — anteversio; а, 4 — hyperanteflexio versio; б — три степени ретродевиации матки: б, 1 — 1-я степень; б, 2 — 2-я степень; б, 3 — 3-я степень; 4 — нормальное положение; 5 — прямая кишка.
Брюшина покрывает матку спереди до места соединения тела с шейкой, где серозная оболочка загибается на мочевой пузырь. Углубление брюшины между мочевым пузырём и маткой носит название пузырноматочного (excavatio vesicouterina). Передняя поверхность шейки матки соединяется с задней поверхностью мочевого пузыря посредством рыхлой клетчатки. С задней поверхности матки брюшина продолжается на небольшом протяжении также и на заднюю стенку влагалища, откуда она загибается на прямую кишку. Глубокий брюшинный карман между прямой кишкой сзади и маткой и влагалищем спереди называется прямокишечноматочным углублением (excavatio rectouterina). Вход в этот карман с боков ограничен складками брюшины (plicae rectouterinae), идущими от задней поверхности шейки матки к боковым поверхностям прямой кишки. В толще складок, кроме соединительной ткани, заложены пучки гладких мышечных волокон (mm. rectouterini) и lig. sacrouterinum.
Матка получает артериальную кровь из a. uterina и частично из a. ovarica. А. uterina, питающая матку, широкую маточную связку, яичники и влагалище, идёт в основании широкой маточной связки вниз и медиально, на уровне внутреннего зева перекрещивается с мочеточником и, отдав к шейке матки и влагалищу a. vaginalis, поворачивает кверху и поднимается к верхнему углу матки. Следует помнить, что маточная артерия всегда проходит над мочеточником («под мостом всегда течёт вода»), что важно при выполнении любых оперативных вмешательств в области таза, затрагивающих матку и её кровоснабжение. Артерия расположена у бокового края матки и у рожавших женщин отличается извилистостью. По пути она отдаёт веточки к телу матки. Достигнув дна матки, a. uterinа делится на две конечные ветви: ramus tubarius (к трубе) и ramus ovaricus (к яичнику). Ветви маточной артерии анастомозируют в толще матки с такими же ветвями противоположной стороны, образуя богатые разветвления в миометрии и эндометрии, которые особенно развиваются при беременности.
Венозная система матки образована plexus venosus uterinus, расположенным сбоку матки в медиальной части широкой связки. Кровь из него оттекает по трём направлениям: в v. оvaricа (из яичника, трубы и верхнего отдела матки), в vv. uterinae (из нижней половины тела матки и верхней части шейки) и непосредственно в v. iliaca interna — из нижней части шейки и влагалища. Рlexus venosus uterinus анастомозирует с венами мочевого пузыря и plexus venosus rесtаlis. В отличие от вен плеча и голени, маточные вены не имеют окружающего и поддерживающего фасциального футляра. В ходе беременности они значительно расширяются и могут функционировать в качестве резервуаров, принимающих плацентарную кровь при сокращении матки.
Отводящие лимфатические сосуды матки идут в двух направлениях: от дна матки вдоль труб к яичникам и далее до поясничных узлов и от тела и шейки матки в толще широкой связки, вдоль кровеносных сосудов к внутренним (от шейки матки) и наружным подвздошным (от шейки и тела) узлам. Лимфа от матки может также оттекать в nodi lymphatici sacrales и в паховые узлы по ходу круглой маточной связки.
Иннервация матки чрезвычайно насыщена из-за участия автономной и центральной нервной системы (ЦНС). Согласно современным представлениям, боли, исходящие из тела матки, в сочетании с маточными сокращениями — ишемические по происхождению, они передаются через симпатические волокна, формирующие plexus hypogastricus inferior. Парасимпатическая иннервация осуществляется nn. splanchnici pelvici. Из этих двух сплетений в области шейки матки образуется plexus uterovaginalis. Норадренергические нервы в небеременной матке распределены в основном в области шейки матки и в нижней части тела матки, в результате чего автономная нервная система может обеспечивать сокращение перешейка и нижней части матки в лютеиновой фазе, способствуя имплантации плодного яйца в дне матки.
Маточная труба (tubae uterinae; salpinx) представляет собой парный проток, который отходит от дна матки в области её углов и идёт по направлению к боковым стенкам таза, располагаясь в складках брюшины, составляющих верхнюю часть широких маточных связок и носящих название брыжейки трубы (mesosalpinx).
Строение маточной трубы: 1 — маточная часть; 2 — перешеек; 3 — ампула; 4 — воронка; 5 — фимбриальный отдел.
Длина трубы в среднем равна 10–12 см, причём правая обычно длиннее левой. Ближайший к матке участок трубы на протяжении 1–2 см имеет горизонтальное направление. Достигнув стенки таза, труба огибает яичник, идёт кверху вдоль его переднего края, а затем назад и вниз, соприкасаясь с медиальной поверхностью яичника. В трубе различают следующие отделы: маточную часть (pars uterina) — часть канала, заключённую в стенке матки; перешеек (isthmus) — ближайший к матке равномерно суженный отдел (внутренняя треть трубы) диаметром около 2–3 мм; ампулу (ampulla) — cлeдующий за перешейком кнаружи отдел, постепенно увеличивающийся в диаметре и составляющий около половины протяжения трубы, и, как непосредственное продолжение ампулы, — воронку (infundibulum). Согласно названию, этот отдел представляет собой воронкообразное расширение трубы, края которого снабжены многочисленными отростками неправильной формы — бахромками (fimbriae tubae). Бахромки находятся в непрерывном движении (похожем на подметание) и могут достигать яичника. Одна из бахромок, наиболее значительная по величине, тянется в складке брюшины до самого яичника и носит название fimbria ovarica. Движение бахромок обеспечивает подхватывание овулировавшей яйцеклетки в открытую воронку трубы через круглое отверстие (ostium abdominale tubae uterinae).
Функция маточных труб заключается в транспорте яйцеклетки от яичника по направлению к полости матки, в процессе которого становится возможным её оплодотворение. Это определено строением стенки трубы. Непосредственно под брюшиной, покрывающей трубы (tunica serosa), располагается подсерозная основа (tela subserosa), содержащая сосуды и нервы. Под соединительнотканной лежит мышечная оболочка (tunica muscularis), состоящая из двух слоёв неисчерченных мышечных волокон: наружного (продольного) и внутреннего (циркулярного), который особенно хорошо выражен ближе к матке. Слизистая оболочка (tunica mucоsa) ложится многочисленными продольными складками (plicae tubariae). Она покрыта мерцательным эпителием, реснички которого колеблются по направлению к полости матки. Наряду с перистальтическими сокращениями мышечного слоя это обеспечивает продвижение яйцеклетки и содержимого трубы по направлению к полости матки. При повреждении ресничек может произойти патологическая имплантация зародыша. Слизистая оболочка трубы с одной стороны продолжается в слизистую оболочку матки, с другой стороны, через ostium abdominale, примыкает к серозной оболочке брюшной полости. Вследствие этого труба открывается в полость брюшины, которая у женщины, в отличие от мужчины, не представляет собой замкнутый серозный мешок, что имеет большое значение в плане возможности интраперитонеального распространения восходящей инфекции и попадания в полость таза канцерогенов.
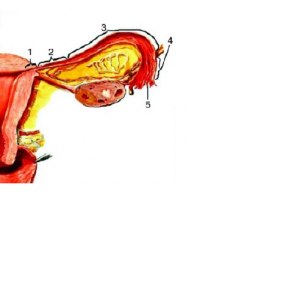
Непосредственное отношение к внутренним половым органам имеет связочный (подвешивающий) аппарат, обеспечивающий сохранение их анатомотопографического постоянства в полости малого таза.
Подвешивающий аппарат матки: 1 — vesica urinaria; 2 — corpus uteri; 3 — mesovarium; 4 — ovarium; 5 — lig. suspensorium ovarii; 6 — aorta abdominalis; 7 — promontorium; 8 — colon sigmoideum; 9 — excavatio rectouterina; 10 — cervix uteri; 11 — tuba uterina; 12 — lig. оvarii proprium; 13 — lig. latum uteri; 14 — lig. teres uteri.
По боковым краям матки брюшина с передней и задней поверхностей переходит на боковые стенки таза в виде широких связок матки (ligg. lata uteri), которые по отношению к матке (ниже mesosalpinx) представляют собой её брыжейку (mesometrium). На передней и задней поверхностях широких связок заметны валикообразные возвышения от проходящих здесь lig. ovarii proprium и круглых маточных связок (lig. teres uteri), которые отходят от верхних углов матки, тотчас кпереди от труб, по одной с каждой стороны, и направляются вперёд, латерально и вверх к глубокому кольцу пахового канала. Пройдя через паховый канал, круглые связки достигают лобкового симфиза, и волокна их теряются в соединительной ткани лобка и большой половой губе одноимённой стороны.
Крестцово-маточные связки (ligg. sacrouterina) расположены внебрюшинно и представлены гладкомышечными и фиброзными волокнами, которые идут от тазовой фасции к шейке и далее вплетаются в тело матки. Начинаясь от её задней поверхности, ниже внутреннего зева, они дугообразно охватывают прямую кишку, сливаясь с прямокишечно-маточными мышцами, и заканчиваются на внутренней поверхности крестца, где сливаются с тазовой фасцией.
Кардинальные связки (ligg. cardinalia) соединяют матку на уровне её шейки с боковыми стенками таза. Повреждение кардинальных и крестцовоматочных связок, обеспечивающих существенную поддержку тазового дна, включая их растягивание в процессе беременности и родов, может вызвать в дальнейшем развитие пролапса половых органов.
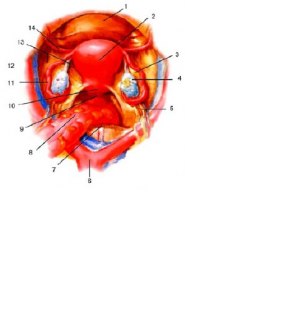
Фиксирующий аппарат матки: 1 — spatium praevesicale; 2 — spatium paravesicale; 3 — spatium vesicovaginale; 4 — m. levator ani; 5 — spatium retrovaginale; 6 — spatium pararectale; 7 — spatium retrorectale; 8 — fascia propria recti; 9 — lig. sacrouterinum; 10 — lig. cardinale; 11 — lig. vesicouterina; 12 — fascia vesicae; 13 — lig. pubovesicale.
Яичник (ovarium) представляет собой парный орган плоской овальной формы, который имеет стабильное расположение на поверхности заднего листка широкой связки матки, обеспечивающее ему возможность выполнения специфических функций женской половой железы. Яичник у половозрелой женщины имеет длину 2,5 см, ширину 1,5 см, толщину 1 см, его объём в среднем равен 8,3 см3. В яичнике различают два конца. Верхний, несколько закруглённый, обращён к трубе и носит название трубного (extremitas tubaria). Нижний, более острый (extremitas uterinа), соединён с маткой особой связкой (lig. ovarii proprium). Две поверхности (facies lateralis et medialis) отделены друг от друга краями. Задний, более выпуклый, называется свободным (margo liber). Передний, более прямой, который прикрепляется к брыжейке, — брыжеечный (margo mesovaricus). Этот край называют воротами яичника (hilum ovarii), так как здесь в яичник входят сосуды и нервы.
Латеральной поверхностью яичник прилежит к боковой стенке таза между vasa iliaca externa и m. psoas major сверху, lig. umbilicale laterale спереди и мочеточником сзади. Длинник яичника расположен вертикально. Медиальная сторона обращена в сторону тазовой полости. На значительном протяжении она покрыта трубой, которая идёт вверх по брыжеечному краю яичника, затем на его трубном конце заворачивает и направляется вниз по свободному краю яичника. С маткой яичник связан посредством собственной связки (lig. ovarii proprium), которая тянется от маточного конца яичника к латеральному углу матки и представляет собой круглый тяж, заключённый между двумя листками широкой связки матки и состоящий в основном из гладкомышечных волокон, продолжающихся в мускулатуру матки.
Яичник имеет короткую брыжейку (mesovarium) — дупликатуру брюшины, посредством которой он по своему переднему краю прикреплён к заднему листку широкой связки матки. К верхнему трубному концу яичника прикрепляются: наиболее крупная из бахромок, окружающих брюшной конец трубы (fimbria ovarica), и треугольной формы складка брюшины (lig. suspensorium ovarii), которая спускается к яичнику сверху от линии входа в малый таз и заключает в себе яичниковые сосуды и нервы.
Яичник относится к периферическим эндокринным органам, но, помимо эндокринной, выполняет и репродуктивную функцию. Его свободная поверхность покрыта однослойным кубическим (яичниковым, зародышевым) эпителием, благодаря чему возможна его неоднократная травматизация при овуляции, яйцеклетка может сразу попасть на поверхность яичника и далее в маточную трубу. Многочисленные овуляции приводят к тому, что поверхность яичника с течением времени покрывается морщинками и углублениями. Область ворот покрыта мезотелием брюшины. Под эпителием находится плотная соединительная ткань — белочная оболочка (tunica albuginea), которая без резких границ переходит в строму коркового слоя яичников (stroma ovarii), богатую клетками, веретенообразно заложенными в сети коллагеновых волокон, в которой проходят сосуды и нервы. Третий (основной) слой — корковое вещество (cortex ovari), которое широкой каймой охватывает четвёртый слой яичника — мозговое вещество (medulla ovarii).
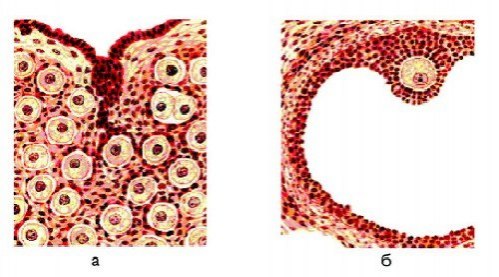
Корковый слой представлен большим количеством фолликулов в различной стадии развития, которые «рассыпаны» непосредственно под белочной оболочкой. В каждом из них содержится развивающаяся женская половая клетка — ооцит.
Яичник. а — корковый слой яичника; б — зрелый фолликул.
На момент рождения яичник человека содержит около 2 млн ооцитов, к началу полового созревания — порядка 100 тыс. Когда зрелый фолликул лопается (овуляция), полость его заполняется кровью, стенки спадаются, клетки, выстилающие фолликул изнутри, быстро заполняются липидами и приобретают желтоватую окраску. Образуется новая эндокринная железа — жёлтое тело (corpus luteum). Ооцит превращается в зрелую яйцеклетку уже после овуляции, в маточной трубе. При беременности жёлтое тело увеличивается и превращается в крупное, около 1 см в диаметре, образование — жёлтое тело беременности (corpus luteum graviditatis), следы которого могут сохраняться годами. Жёлтое тело, образующееся при отсутствии оплодотворения, отличается меньшими размерами. В ходе регрессии его клетки атрофируются и теряют жёлтый цвет. Образуется белое тело (corpus albicans), которое с течением времени совершенно исчезает.
Яичник получает питание из a. ovarica и ramus ovaricus a. uterinae. Вены соответствуют артериям. Начинаясь от plexus ovaricus, вены идут от lig. suspensorium ovarii и впадают в нижнюю полую вену (правая) и в левую почечную вену (левая). Эти анатомические различия очень важны, так как латеральный ход левой яичниковой вены обусловливает её большую подверженность облитерации и тромбозу, особенно во время беременности. Лимфатические сосуды отводят лимфу в поясничные лимфатические узлы. Яичник имеет симпатическую (plexus coeliacus, plexus ovaricus и plexus hypogastricus inferior) и, возможно, парасимпатическую иннервацию.
Большое значение в акушерстве имеет костный таз, образующий родовой канал, по которому происходит продвижение плода, и мягкие ткани (тазовые мышцы), выстилающие его и создающие наилучшие условия для продвижения головки плода в процессе родов.
Отличия в строении женского и мужского таза проявляются уже в период полового созревания и значительно выражены у взрослых лиц.
Женский (а)
мужской (б) таз.
Кости женского таза более тонкие, гладкие и менее массивные, чем кости мужского. Плоскость входа в малый таз у женщин имеет поперечноовальную форму (у мужчин — форму «карточного сердца»). В анатомическом отношении женский таз ниже, шире и больше в объёме. Лобковый симфиз короче мужского, лобковый угол шире и достигает 90–100° (у мужчин — не более 75°). Крестец у женщин шире, крестцовая впадина умеренно вогнута, копчик выдаётся кпереди меньше, чем в мужском тазе. Седалищные кости параллельны друг другу, а не сходятся друг с другом, в результате чего полость малого таза у женщин по очертаниям приближается к цилиндру, в то время как у мужчин — воронкообразно сужается книзу.
Таз взрослой женщины состоит из четырёх костей: двух тазовых, одной крестцовой и одной копчиковой, прочно соединённых друг с другом.
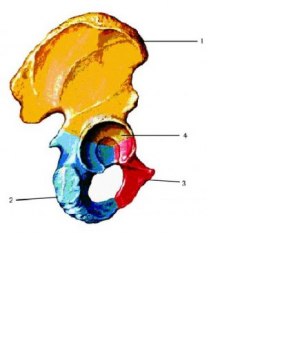
Женский таз (сагиттальный разрез): 1 — promontorium; 2 — pelvis minor; 3 — spina ischiadica; 4 — lig. sacrospinosum; 5 — os coccygis; 6 — lig. sacrotuberosum; 7 — foramen ischiadicum minus; 8 — tuber ossis ischii; 9 — membrana obturatoria; 10 — tuberculum pubicum; 11 — ramus superior ossis pubis; 12 — canalis obturatorius; 13 — eminentia iliopubica; 14 — spina iliaca anterior inferior; 15 — linea arcuata; 16 — spina iliaca anterior superior; 17 — fossa iliaca.
Тазовая (безымянная) кость (os coxae, os innominatum) до 16–18 лет состоит из трёх костей, соединённых хрящами в области вертлужной впадины (acetabulum): подвздошной, седалищной и лобковой.
Тазовая кость: 1 — подвздошная кость (os ilium), 2 — седалищная кость (os ischii), 3 — лобковая (лонная) кость (os pubis), 4 — область вертлужной впадины (acetabulum).
На подвздошной кости (os ilium) различают крыло (верхний отдел) и тело (нижний отдел), место их соединения обозначено в виде перегиба (linea arcuata). Большое значение в акушерской практике имеют выступы, расположенные на подвздошной кости. Верхний утолщённый край крыла, к которому прикрепляются широкие мышцы живота, — подвздошный гребень (crista iliaca) — имеет дугообразную искривлённую форму. Спереди он заканчивается передней верхней подвздошной остью (spina iliaca anterior superior), сзади — задней верхней подвздошной остью (spina iliaca posterior superior). Эти ости важны для определения размеров таза.
Седалищная кость (os ischii) образует нижнюю и заднюю трети тазовой кости. Она состоит из тела, участвующего в образовании вертлужной впадины, и ветви седалищной кости. Тело седалищной кости с её ветвью составляет угол, открытый кпереди, у области угла кость образует утолщение — седалищный бугор (tuber ossis ischii). Ветвь направляется кпереди и кверху и соединяется с нижней ветвью лобковой кости. На задней поверхности ветви есть выступ — седалищная ость (spina ischiadica). На седалищной кости различают две вырезки: большую седалищную вырезку (incisura ischiadica major), расположенную ниже задней верхней подвздошной ости, и малую седалищную вырезку (incisura ischiadica minor).
Лобковая (лонная) кость (os pubis) образует переднюю стенку таза, состоит из тела и двух ветвей — верхней (ramus superior ossis pubis) и нижней (ramus inferior ossis pubis). Тело лобковой кости составляет часть вертлужной впадины. В месте соединения подвздошной кости с лобковой костью находится подвздошно-лобковое возвышение (eminencia iliopubica). Верхние и нижние ветви лобковых костей спереди соединяются друг с другом посредством хряща, образуя малоподвижное соединение, полусустав (symphysis ossium pubis). Щелевидная полость в этом соединении заполнена жидкостью и увеличивается во время беременности. Нижние ветви лобковых костей образуют угол — лобковую дугу. Вдоль заднего края верхней ветви лобковой кости тянется лобковый гребень (crista pubica), переходящий кзади в linea arcuata подвздошной кости.
Крестец (os sacrum) имеет форму усечённого конуса, основание которого обращено кверху, и состоит из 5–6 неподвижно соединённых друг с другом позвонков, величина которых уменьшается книзу. Передняя часть крестца имеет вогнутую форму, на ней видны места соединения сросшихся крестцовых позвонков в виде поперечных шероховатых линий. Задняя поверхность крестца выпуклая. По средней линии проходят сросшиеся между собой остистые отростки крестцовых позвонков. Первый крестцовый позвонок, соединённый с V поясничным, имеет выступ — крестцовый мыс (promontorium).
Копчик (os coccygis) состоит из 4–5 сросшихся позвонков. С помощью крестцовокопчикового сочленения он соединяется с крестцом. В соединениях костей таза расположены хрящевые прослойки.
Плоскость входа в малый таз по обеим сторонам частично прикрывает m. iliopsoas. Боковые стенки малого таза выстланы запирательными (m. obturatorius) и грушевидными (m. piriformis) мышцами, на которых лежат сосуды и нервы. Крестцовая впадина прикрыта прямой кишкой. Позади лонного сочленения располагается мочевой пузырь, прикрытый рыхлой клетчаткой.
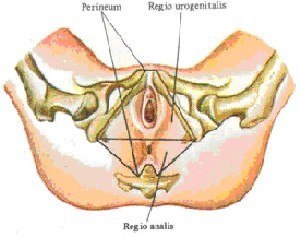
Промежность (perineum) — соответствующий выходу таза тканевый массив ромбовидной формы, ограниченный лобковым симфизом, верхушкой копчика и седалищными буграми. Её пространство условно подразделяют на переднюю промежность, которая представляет собой кожномышечнофасциальную пластинку между задней спайкой больших половых губ и заднепроходным отверстием, и заднюю, расположенную между заднепроходным отверстием и верхушкой копчика. Под употребляемым в акушерской практике термином «промежность» чаще всего понимают переднюю промежность, так как задняя её часть существенного значения в акушерстве не имеет. Кожа и мышцы передней промежности при рождении плода в большой степени растягиваются, что нередко приводит к их травме (разрывам).
Промежность: 1 — m. ischiocavernosus; 2 — fascia diaphragmatis urogenitalis inferior; 3 — fascia diaphragmatis urogenitalis superior; 3 — m. transversus perinei superficialis; 4 — anus; 5 — m. sphincter ani externus; 6 — lig. sacrotuberale; 7 — m. gluteus maximus; 8 — m. levator ani; 9 — lig. anococcygeum; 10 — centrum tendineum perinei; 11 — m. bulbospongiosus; 12 — fascia lata; 13 — ostium vaginae; 14 — fascia perinei superficialis; 15 — ostium urethrae externum; 16 — glans clitoridis.
Толщу промежности составляют мышцы и их фасции, расположенные в два слоя и образующие тазовое дно. Мышцы промежности распределены в двух направлениях и формируют две треугольные диафрагмы, которые совмещаются своими основаниями почти под прямым углом.
Границы промежности.
Мочеполовая диафрагма (diaphragma urogenitale), через которую у женщин проходят мочеиспускательный канал и влагалище, занимает треугольное пространство между лобковым симфизом спереди (вершина треугольника) и ветвями лобковых и седалищных костей по сторонам. К поверхностным мышцам мочеполовой диафрагмы относят луковичногубчатую (m. bulbospongiosus), седалищнопещеристую (m. ischiocavernosus) и поверхностно-поперечную (m. transversus perinei superficialis). Луковично-губчатая мышца у женщин разделяется на две симметричные половины, окружающие отверстие влагалища, и формирует мышцу, суживающую его при сокращении (m. constrictor cunni). Седалищно-пещеристая мышца участвует в реализации полового возбуждения, способствуя кровенаполнению клитора. Она начинается на нижней ветви седалищной кости и прикрепляется к пещеристому телу. Поверхностно-поперечная мышца у женщин развита слабо или вообще отсутствует. Она представляет собой как бы границу между обеими диафрагмами и состоит из двух тонких мышечных пучков, которые идут навстречу друг другу от седалищного бугра и сходятся по средней линии в сухожильном центре (centrum tendineum perineale), расположенном между влагалищем и заднепроходным отверстием. В то же время у женщин более прочны фасции мочеполовой диафрагмы, как верхняя, которая переходит по бокам в тазовую фасцию (fascia pelvis), так и нижняя, отделяющая глубокие мышцы мочеполовой диафрагмы от поверхностных. Обе фасции соединяются с влагалищем, прирастая к луковицам преддверия.
Глубокая поперечная мышца промежности (m. transversus perinei profundus) начинается от седалищных бугров и прилежащих частей ветвей седалищных костей, кольцевидно охватывает уретру (m. sphincter urethrae) и влагалище, продолжается медиально и немного кпереди, после чего оканчивается в сухожильном центре. У женщин она также развита слабо, её главное действие преимущественно состоит в обеспечении произвольного сокращения уретры и влагалища.
Тазовая диафрагма (diaphragma pelvis), сквозь которую проходит прямая кишка, образует дно тазовой полости. Она занимает задний треугольник промежности, его вершины — копчик и седалищные бугры. Поверхностный слой мышц тазовой диафрагмы представлен наружным сфинктером заднего прохода (m. sphincter ani externus), который охватывает промежностный отдел прямой кишки и осуществляет его произвольное сокращение. Поверхностные пучки мышцы оканчиваются под кожей вокруг заднего прохода кнаружи от непроизвольного внутреннего сфинктера (m. sphincter ani internus), образованного стенкой прямой кишки; волокна, идущие от верхушки копчика, охватывают задний проход и заканчиваются в сухожильном центре промежности.
К глубоким мышцам тазовой диафрагмы относят мышцу, поднимающую задний проход (m. levator ani), и копчиковую мышцу (m. coccygeus), дополняющую её в заднем отделе. M. levator ani — плоская парная треугольная мышца, образующая как бы перевёрнутый купол. Она берёт начало на стенке таза спереди от нисходящей ветви лобковой кости, латеральнее лобкового симфиза, по бокам от фасции внутренней запирательной мышцы, и сзади — от тазовой поверхности седалищной кости. Отсюда у женщин часть мышечных пучков направляется назад и к середине, охватывая прямую кишку и срастаясь с её мышечной оболочкой. Другая часть проходит с латеральной стороны, тесно переплетаясь с мускулатурой мочевого пузыря и влагалища, и направляется к верхушке копчика. Мышца поднимает задний проход, укрепляет тазовое дно и сдавливает влагалище, активно участвуя в процессе родового акта. Все мышцы тазового дна в процессе родов, расширяясь, образуют одну удлинённую трубку, состоящую из отдельных мышечных трубок, которые соприкасаются своими краями. Вследствие этого трубка вместо почти прямолинейного направления от симфиза к верхушке копчика принимает косое направление, изгибаясь кзади в виде дуги.
Область промежности питается из a. pudenda interna, которая отдаёт от одной до трёх аa. rectalеs inferiores, снабжающих мышцы и кожу заднего прохода. Вены обычно сопровождают артерии.
Артерии тазовых органов: 1 — aorta abdominalis; 2 — ureter; 3 — a. mesenterica inferior; 4 — a. sacralis mediana; 5 — a. iliaca communis; 6 — a. rectalis superior; 7 — a. iliaca interna; 8 — a. iliaca externa; 9 — a. glutealis superior; 10 — a. glutealis inferior; 11 — a. rectalis media; 12 — a. uterina; 13 — a. pudenda interna; 14 — a. perinealis; 15 — aa. vesicales; 16 — vesica urinaria; 17 — cervix uteri; 18 — a. rectalis inferior; 19 — lig. teres uteri; 20 — corpus uteri; 21 — a. ovarica; 22 — r. tubarius; 23 — r. ovaricus; 24 — rectum.
Отток лимфы из промежности осуществляется к nodi lymphatici inguinales superficiales. Кожа промежности иннервируется n. pudendus, который у женщин отдаёт веточки nn. rectales inferiorеs, n. perinealis и nn. labialеs posteriorеs, а также копчиковым вегетативным сплетениям.
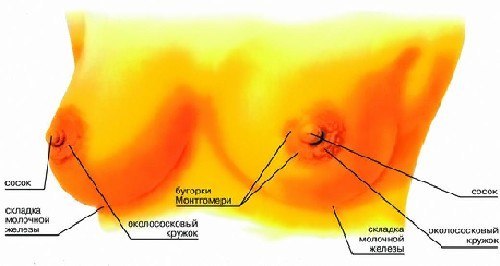
Говоря об особенностях женской репродуктивной системы, нельзя оставить без внимания молочные железы — парный орган, сложный в анатомофункциональном отношении и во многом до сих пор остающийся загадкой для исследователей. Его основное предназначение — обеспечение процесса лактации. Молочные железы расположены на передней грудной стенке между III и IV рёбрами. Тело железы имеет форму выпуклого диска с неровной поверхностью спереди, где находятся выступы и углубления, заполненные жировой клетчаткой, задняя поверхность прилегает к фасции большой грудной мышцы. Паренхима представлена сложными альвеолярнотрубчатыми железами, собранными в мелкие дольки, из которых формируются крупные доли, каждая из которых имеет выводной проток. Некоторые протоки могут соединяться перед выходом на поверхность соска, поэтому число отверстий на соске может быть от 12 до 20. Паренхима железы заключена в соединительнотканный футляр, образованный расслоением поверхностной грудной фасции, покрывающей спереди грудную и зубчатую мышцы. Под передним листком расщеплённой поверхностной фасции находится большое количество жировой ткани, окружающей железу снаружи и проникающей между её долями. От фасциального футляра вглубь распространяются соединительнотканные тяжи и перегородки, пронизывающие всю ткань железы и образующие её мягкий остов, в котором располагаются жировая клетчатка, молочные протоки, кровеносные и лимфатические сосуды, нервы. Между железистыми дольками паренхимы находится более нежная и рыхлая соединительная ткань, лишённая жировой клетчатки. Внутридольковые перегородки продолжаются кпереди, за пределы фасциального футляра железы, к глубоким слоям кожи в виде соединительнотканных тяжей — связок Купера.
Молочная железа снабжается кровью ветвями внутренней грудной и подмышечной артерий, а также ветвями межрёберных артерий.
Молочная железа.
Реализация нормального менструального цикла, который сопровождается возможным наступлением беременности, требует согласованности действий яичников и отделов головного мозга, отвечающих за функцию размножения и осуществляющих контроль над его качеством и безопасностью для матери и плода. Поэтому репродуктивная система по определению — функциональная система (П.К. Анохин, 1933). Она представляет собой построенную по иерархическому типу динамическую организацию структур и процессов организма, интегрирующую деятельность отдельных компонентов, независимо от их анатомической, тканевой и физиологической принадлежности, в направлении обеспечения процессов зачатия, вынашивания беременности, деторождения, вскармливания и воспитания потомства. Регуляция осуществляется по принципу обратной связи между центральными и периферическими звеньями. Поразителен тот факт, что репродуктивная система до наступления беременности истово защищает интересы материнского организма и в неблагоприятных для организма условиях предпочитает предотвратить наступление беременности. В то же время после её наступления главным становится обеспечение интересов плода, порой в ущерб материнскому организму, ввиду отсутствия реальных механизмов самооценки адаптации к наступившей беременности.
Менструальный цикл — одно из наиболее значимых проявлений сложных биологических процессов в организме женщины, характеризующихся циклическими изменениями функции репродуктивной, сердечно-сосудистой, нервной, эндокринной, иммунной и других систем организма, которые носят двухфазный характер, что связано с ростом и созреванием фолликула, овуляцией и развитием жёлтого тела в яичниках. Их биологическое значение состоит в подготовке, осуществлении и контроле над процессами созревания яйцеклетки, её оплодотворением и имплантацией зародыша в матке.
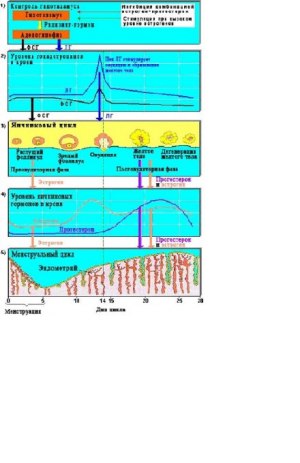
Схема регуляции менструального цикла.
Наиболее выраженные циклические изменения происходят в эндометрии. В отсутствие имплантации функциональный слой его отторгается, и цикл заканчивается менструальным кровотечением. Длительность одного менструального цикла определяют от первого дня наступившей менструации до первого дня следующей менструации. В норме у здоровых женщин он составляет 21–35 дней, при этом у большинства женщин (55–60%) менструальный цикл длится 28–30 дней.
Существует пять уровней в иерархии репродуктивной системы: органы/тканимишени, яичники, передняя доля гипофиза, гипофизотропная зона гипоталамуса и надгипоталамические церебральные структуры.
Первый уровень составляют органы/тканимишени, которые отвечают на воздействие половых стероидов посредством их связи с расположенными в цито-плазме клеток специфическими рецепторами, количество и активность которых в зависимости от фазы менструального цикла изменяется в соответствии с динамикой концентрации половых гормонов в течение менструального цикла. Помимо наружных и внутренних половых органов, к ним относят молочные железы, ЦНС, кожу и её придатки, костную, мышечную и жировую ткань, а также слизистые оболочки мочевыводящих путей и толстой кишки. Кроме того, метаболизм клеток тканей-мишеней находится в зависимости от количества внутриклеточного цАМФ и межклеточных регуляторов — простагландинов (ПГ).
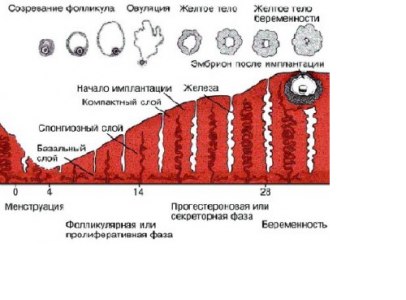
По характеру морфофункциональных циклических изменений в эндометрии различают фазы пролиферации, секреции, десквамации и регенерации.
Маточный и яичниковый циклы.
Фаза пролиферации (фолликулярная) при 28-дневном цикле продолжается в среднем 14 дней. Сразу после менструации под влиянием постепенно повышающейся концентрации эстрадиола происходят бурный рост и пролиферация функционального слоя эндометрия и желёз, которые удлиняются и разрастаются глубоко в подэпителиальном слое (строме). Спиральные артерии растут к поверхности от глубокого слоя эндометрия между удлиняющимися железами. Признак пролиферативного эндометрия — наличие митозов в эпителии. Непосредственно перед овуляцией железы эндометрия становятся максимально длинными, штопорообразно извитыми, спиральные артерии достигают поверхности эндометрия, становятся извитыми, сеть аргирофильных волокон концентрируется в строме вокруг желёз эндометрия и кровеносных сосудов. Толщина функционального слоя эндометрия к концу фазы пролиферации составляет 4–5 мм.
Фаза секреции (лютеиновая) при 28-дневном цикле в среднем также длится 14 дней и непосредственно связана с активностью жёлтого тела. Сразу после овуляции под влиянием постепенно повышающейся концентрации прогестерона эпителий желёз начинает вырабатывать секрет, содержащий кислые гликозаминогликаны, гликопротеиды и гликоген. Количество митозов в железистом эпителии уменьшается, и клетки формируют один цилиндрический слой внутри железы. Просвет желёз расширяется, в них появляются крупные субнуклеарные вакуоли, содержащие гликоген и липиды.
В средней стадии фазы секреции (19–23--й дни), когда наряду с максимальной концентрацией прогестерона наблюдают повышение содержания эстрогенов, функциональный слой эндометрия становится более высоким, достигая 8–10 мм, и отчётливо разделяется на два слоя. Глубокий (губчатый, спонгиозный) слой граничит с базальным, он содержит большое количество желёз и небольшое — стромы. Плотный (компактный) слой составляет 20–25% толщины функционального слоя, в нём содержится меньше желёз и больше клеток соединительной ткани. В просвете желёз находится секрет, содержащий гликоген и кислые мукополисахариды. Наивысшую степень секреции наблюдают на 20–21-й день менструального цикла. К этому моменту в эндометрии накапливается максимальное количество протеолитических и фибринолитических ферментов. В строме возникают децидуальноподобные превращения — клетки компактного слоя становятся крупными, приобретая округлую или полигональную форму, характерный «пенистый вид», в их цитоплазме появляется гликоген. Спиральные артерии резко извиты, образуют «клубки» и обнаруживаются во всём функциональном слое. Вены расширены. В средней стадии фазы секреции происходит имплантация бластоцисты, наиболее благоприятный для этого период — 20–22--й дни (6–8--й дни после овуляции). Поздняя стадия фазы секреции (24–27--й дни) в связи с началом регресса жёлтого тела и снижением концентрации продуцируемых им гормонов характеризуется нарушением трофики эндометрия и постепенным нарастанием в нём дегенеративных изменений. Уменьшается высота эндометрия (на 20–30% по сравнению со средней фазой секреции), строма функционального слоя сморщивается, усиливается складчатость стенок желёз, они приобретают звёздчатые или пилообразные очертания. Из зернистых клеток стромы эндометрия выделяются гранулы, содержащие релаксин, способствующий расплавлению аргирофильных волокон функционального слоя. На 26–27--й день цикла в поверхностных слоях компактного слоя наблюдают лакунарное расширение капилляров и очаговые кровоизлияния в строму. Состояние эндометрия, подготовленного таким образом к распаду и отторжению, называется анатомической менструацией и обнаруживается за сутки до начала клинической менструации.
В связи с регрессией и гибелью жёлтого тела, что влечёт за собой резкий спад концентрации гормонов, в эндометрии нарастают гипоксия и дегенеративные изменения. Длительный спазм артерий приводит к развитию стаза крови, образованию тромбов, повышению проницаемости и ломкости сосудов, кровоизлияниям в строму, лейкоцитарной инфильтрации. Развиваются некробиоз ткани и её расплавление. Вслед за длительным спазмом сосудов наступает их паретическое расширение, сопровождающееся усиленным притоком крови и разрывом стенки сосудов. Происходит отторжение (десквамация) некротизированных отделов функционального слоя эндометрия, которое обычно заканчивается на 3--й день цикла. Фаза десквамации немедленно сменяется регенерацией слизистой оболочки из тканей базального слоя (краевых отделов желёз). В физиологических условиях на 4--й день цикла вся раневая поверхность эндометрия эпителизируется.
Во время беременности строма эндометрия — важный источник некоторых пептидов, особенно пролактина, соматомедина С (фактора, связывающего инсулиноподобный фактор роста) и пептида, подобного паратгормону.
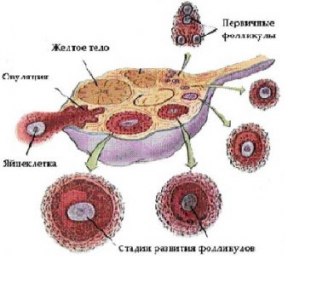
Второй уровень — яичники, в которых непрерывно, начиная с внутриутробного периода и заканчивая глубокой старостью женщины, происходят рост и созревание фолликулов (фолликулогенез), а также взаимосвязанный с этим процессом синтез стероидов (стероидогенез). Фолликулогенез (рис. 6--20) подразумевает собой цикл развития фолликула от примордиального до предовуляторного, с последующей овуляцией и образованием жёлтого тела.
Схема развития фолликула.
У взрослой женщины ежемесячно созревают примерно 20 фолликулов, что биологически необходимо для быстрой регенерации эндометрия под воздействием суммарного количества синтезируемых ими эстрогенов. Однако, поскольку для человека типична беременность одним плодом, на протяжении менструального цикла овулирует только один фолликул, который получает наиболее адекватное кровоснабжение и имеет оптимальную чувствительность к рецепторам гонадотропинов. Это позволяет ему получить самую высокую митотическую активность, накопить максимальное количество фолликулостимулирующего гормона (ФСГ) в фолликулярной жидкости и осуществить самый интенсивный синтез эстрадиола и ингибина по сравнению со всеми другими растущими фолликулами. В результате они претерпевают атретические изменения на различных этапах созревания, а лидирующий фолликул становится доминантным и проходит полный цикл развития. Его размер к моменту овуляции в результате увеличения количества клеток гранулёзы с 0,5´106 до 50´106 возрастает с 2 мм (примордиальный фолликул) до 20–22 мм, объём фолликулярной жидкости соответственно увеличивается в 100 раз.
Примордиальный фолликул состоит из яйцеклетки, окружённой одним рядом уплощённых клеток эпителия, выстилающих фолликул изнутри. В процессе созревания фолликула яйцеклетка увеличивается, клетки фолликулярного эпителия размножаются и округляются, образуется зернистый слой фолликула (strarum granulosum). В гранулёзных клетках зреющего фолликула есть рецепторы к гонадотропинам, регулирующим процессы фолликуло и стероидогенеза. В толще зернистой оболочки в результате секреции и распада клеток фолликулярного эпителия и транссудата из кровеносных сосудов появляется жидкость. Яйцеклетка оттесняется жидкостью к периферии, окружается 17–50 рядами клеток гранулёзы. Возникает яйценосный холмик (cumulus oophorus). Строма вокруг зреющего фолликула дифференцируется на наружное (tunica externa thecae folliculi) и внутреннее покрытие фолликула (tunica interna thecae folliculi). Когда фолликулярная жидкость начинает полностью окружать ооцит, зреющий фолликул превращается в зрелый (граафов пузырёк).
В фолликулярной жидкости резко увеличивается содержание эстрадиола и ФСГ. Пропорциональный подъём концентрации E2 в периферической крови включает механизм обратной связи и стимулирует выброс лютеинизирующего гормона (ЛГ) и разрыв стенки фолликула ЛГ (овуляцию) в предварительно подготовленной области (стигме). Изменения в стенке фолликула (истончение и потенциальная возможность разрыва) обеспечиваются повышением активности фермента коллагеназы и протеолитических ферментов фолликулярной жидкости, а также ПГ-F2a и ПГ-E2, окситоцина и релаксина. На месте разорвавшегося фолликула образуется жёлтое тело, клетки которого секретируют прогестерон, эстрадиол и андрогены. Полноценное жёлтое тело образуется только тогда, когда в предовуляторном фолликуле содержится достаточное количество гранулёзных клеток с высоким содержанием рецепторов к ЛГ.
Стероидные гормоны продуцируются клетками гранулёзы, клетками thecae folliculi interna и, в меньшей степени, theca folliculi externa. Клетки гранулёзы и тека-клетки преимущественно участвуют в синтезе эстрогенов и прогестерона, а клетки theca folliculi externa — в синтезе андрогенов. Исходный материал для всех стероидных гормонов — холестерол, образующийся из ацетата или липопротеидов низкой плотности, который поступает в яичник с током крови. Андрогены синтезируются в тека-клетках под влиянием ЛГ и с током крови попадают в гранулёзные клетки. Конечные этапы синтеза (превращение андрогенов в эстрогены) происходят под влиянием ферментов ароматаз, образующихся при участии ФСГ.
В клетках гранулёзы образуется белковый гормон — ингибин, тормозящий выделение ФСГ. В фолликулярной жидкости, жёлтом теле, матке и маточных трубах обнаружен окситоцин, который секретируется яичником и оказывает лютеолитическое действие, способствуя регрессу жёлтого тела. Вне беременности в клетках гранулёзы и жёлтого тела в очень небольших количествах вырабатывается релаксин, в жёлтом теле беременности его содержание возрастает во много раз. Релаксин оказывает токолитическое действие на матку и способствует овуляции.
Третий уровень — передняя доля гипофиза (аденогипофиз). Здесь секретируются гормоны, тропные для эндокринных желёз:
ФСГ и ЛГ — гликопротеиды, пролактин — полипептид.
Железа - мишень для ФСГ и ЛГ — яичник, синхронный выброс ЛГ и ФСГ способ-ствует овуляции. ФСГ стимулирует рост фолликула, пролиферацию клеток гранулёзы, образование рецепторов ЛГ на поверхности клеток гранулёзы. ЛГ увеличивает образование андрогенов в тека-клетках и синтез прогестерона в лютеинизированных клетках гранулёзы после овуляции. Основная роль ПРЛ — стимуляция роста молочных желёз и регуляция лактации. Он оказывает гипотензивное действие, даёт жиромобилизующий эффект, контролирует деятельность жёлтого тела. Повышение уровня ПРЛ тормозит фолликулогенез и стероидогенез в яичниках.
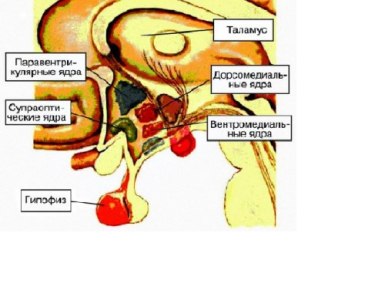
Четвёртый уровень репродуктивной системы — гипофизотропная зона гипоталамуса, её вентромедиальные, дорсомедиальные и аркуатные ядра, обладающие нейросекреторной активностью — способностью синтезировать либерины и статины (рилизинг-гормоны).
Гипофизотропная зона гипоталамуса.
Выделен, синтезирован и описан ГнРГ (люлиберин), который стимулирует выделение клетками передней доли гипофиза ЛГ и, частично, ФСГ. ГнРГ из аркуатных ядер по аксонам нервных клеток попадает в терминальные окончания, тесно соприкасающиеся с капиллярами медиальной возвышенности гипоталамуса, которые формируют портальную кровеносную систему, объединяющую гипофиз и гипоталамус. Её особенность — возможность тока крови в обе стороны, что важно для осуществления механизма обратной связи.
Нейросекрет гипоталамуса оказывает биологическое воздействие на организм различными путями. Основной путь — парагипофизарный — через вены, впадающие в синусы твёрдой мозговой оболочки, а оттуда в ток крови. Трансгипофизарный путь — через систему воротной вены к передней доле гипофиза. Обратное влияние на гипоталамус половых стероидов осуществляется через вертебральные артерии. Секреция ГнРГ генетически запрограммирована и происходит в определённом пульсирующем ритме с частотой примерно один раз в час. Этот ритм получил название цирхорального (часового). Он формируется в пубертатном возрасте и считается показателем зрелости нейросекреторных структур гипоталамуса. Цирхоральная секреция ГнРГ запускает гипоталамо-гипофизарно-яичниковую систему. Под влиянием ГнРГ происходит выделение ЛГ и ФСГ из клеток передней доли гипофиза. В модуляции пульсации ГнРГ играет роль эстрадиол. Величина выбросов ГнРГ в предовуляторный период (на фоне максимального выделения эстрадиола) значительно выше, чем в раннюю фолликулиновую и лютеиновую фазы. Частота выбросов остаётся прежней. В дофаминергических нейронах аркуатного ядра гипоталамуса есть рецепторы к эстрадиолу.
Основная роль в регуляции выделения пролактина принадлежит дофаминергическим структурам гипоталамуса. Дофамин тормозит выделение пролактина из гипофиза.
Пятый уровень регуляции менструального цикла — надгипоталамические церебральные структуры. Воспринимая импульсы из внешней среды и от интерорецепторов, они передают их через систему передатчиков нервных импульсов (нейротрансмиттеров) в нейросекреторные ядра гипоталамуса.
В эксперименте показано, что в регуляции функции гипоталамических нейронов, секретирующих ГнРГ, ведущая роль принадлежит дофамину, норадреналину и серотонину. Функцию нейротрансмиттеров выполняют нейропептиды морфиноподобного действия (опиоидные пептиды) — эндорфины и энкефалины, регулирующие функцию гипофиза. Эндорфины подавляют секрецию ЛГ, а их антагонист — налоксон — приводит к резкому повышению секреции ГнРГ. Считают, что эффект опиоидов осуществляется в результате изменения содержания дофамина (эндорфины снижают его синтез, вследствие чего стимулируются секреция и выделение пролактина).
В регуляции менструального цикла участвует кора большого мозга. Существуют данные об участии амигдалоидных ядер и лимбической системы в нейрогуморальной регуляции менструального цикла. Электрическое раздражение амигдалоидного ядра (в толще больших полушарий) вызывает в эксперименте овуляцию. Нарушения овуляции наблюдают при стрессовых ситуациях, перемене климата, ритма работы. Нарушения менструального цикла реализуются через изменение синтеза и потребления нейротрансмиттеров в нейронах мозга.
Таким образом, репродуктивная система представляет собой суперсистему, функциональное состояние которой определяется обратной связью входящих в неё подсистем, как отрицательной, так и положительной (овуляция).
Регуляция внутри этой системы может идти:
Помимо изменений в системе «гипоталамус–гипофиз–яичники» и в органахмишенях на протяжении менструального цикла происходят изменения функционального состояния многих систем организма, которые у здоровой женщины находятся в пределах физиологических границ.
В ЦНС во время менструаций обнаружена некоторая тенденция к преобладанию тормозных реакций, снижению силы двигательных реакций. В фазе пролиферации отмечают преобладание тонуса парасимпатического отдела вегетативной нервной системы, в то время как в секреторной фазе — симпатического. Состояние сердечно-сосудистой системы в течение менструального цикла характеризуется волнообразными функциональными колебаниями. В 1-й фазе цикла капилляры несколько сужены, тонус всех сосудов повышен, ток крови быстрый, во 2-й фазе — капилляры несколько расширены, тонус сосудов снижен, ток крови не всегда равномерный.
Показатели гемоглобина (Hb) и количества эритроцитов наиболее высоки в первый день менструального цикла. Самое низкое содержание Hb отмечают на 24-й день цикла, а эритроцитов — ко времени овуляции. На протяжении менструального цикла меняется концентрация микроэлементов, азота, натрия, жидкости. Известны колебания настроения и нарушения когнитивных функций у женщин в предменструальном периоде.
- гонадотропины (ФСГ, ЛГ, пролактин);
- тиреотропный гормон (ТТГ);
- соматотропный гормон;
- адренокортикотропный гормон (АКТГ);
- меланоцитстимулирующий гормон.
- по длинной петле обратной связи (гормоны яичника®ядра гипоталамуса; гормоны яичника®гипофиз);
- по короткой петле (передняя доля гипофиза®гипоталамус);
- по ультракороткой петле (ГнРГ®нервные клетки гипоталамуса).